
Semua kandungan iLive disemak secara perubatan atau fakta diperiksa untuk memastikan ketepatan faktual sebanyak mungkin.
Kami mempunyai garis panduan sumber yang ketat dan hanya memautkan ke tapak media yang bereputasi, institusi penyelidikan akademik dan, apabila mungkin, dikaji semula kajian secara medis. Perhatikan bahawa nombor dalam kurungan ([1], [2], dan lain-lain) boleh diklik pautan ke kajian ini.
Jika anda merasakan bahawa mana-mana kandungan kami tidak tepat, ketinggalan zaman, atau tidak dipersoalkan, sila pilih dan tekan Ctrl + Enter.
Leukoplakia esofagus
Pakar perubatan artikel itu
Ulasan terakhir: 04.07.2025
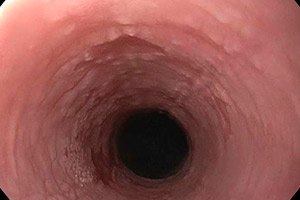
Sekiranya lapisan epitelium tisu mukus saluran pencernaan atas mula keratin secara intensif, maka kita bercakap tentang perkembangan leukoplakia esofagus. Pada peringkat awal penyakit, plak padat terbentuk, yang boleh dikeluarkan dan praktikalnya tidak disertai dengan tanda-tanda proses keradangan. Dari masa ke masa, perubahan yang merosakkan dalam membran mukus muncul pada pipi, lidah, dan dalam rongga mulut. Sekiranya tiada rawatan, terdapat risiko tinggi untuk mengembangkan proses malignan. [ 1 ]
Epidemiologi
Jika kita mempertimbangkan statistik umum pesakit yang mencari bantuan untuk leukoplakia esofagus, penyakit ini paling kerap dijumpai di kalangan pesakit berumur 30 hingga 70 tahun, dan lebih kerap di kalangan lelaki (lebih daripada 4% pada lelaki berbanding 2% pada wanita).
Bagi setiap seratus kes pesakit yang didiagnosis dengan leukoplakia, mungkin terdapat sehingga 6% daripada patologi prakanser dan sehingga 5% daripada peringkat awal kanser. Kami bercakap terutamanya mengenai pesakit dengan jenis leukoplakia esofagus yang berkutil dan erosif-ulseratif: dalam pesakit sedemikian, keadaan prakanser boleh diklasifikasikan semula sebagai proses karsinoma sel skuamosa invasif.
Karsinoma awal atau pertumbuhan tisu mukus esofagus akibat keratinisasi intensif kadang-kadang serupa dengan leukoplakia. Memandangkan ini, mana-mana orang yang disyaki penyakit ini dirujuk untuk kajian histologi dan lain-lain untuk diagnosis tepat pada masanya keadaan prakanser atau malignan.
Perlu diingat bahawa leukoplakia esofagus adalah patologi yang sangat jarang berlaku jika dibandingkan dengan leukoplakia rongga mulut. Boleh dikatakan bahawa kedua-dua penyakit ini sering dikenal pasti kerana kesamaan manifestasi klinikal. Di sesetengah negara, untuk rumusan diagnosis yang lebih tepat, istilah "leukoplakia of the esophagus" digantikan dengan istilah "epidermoid metaplasia of the esofagus".
Punca leukoplakia esofagus
Pakar belum lagi menentukan etiologi sebenar perkembangan leukoplakia esofagus. Walau bagaimanapun, sudah mungkin untuk mengatakan dengan yakin bahawa patologi timbul di bawah pengaruh faktor-faktor yang merosakkan terutamanya luaran - khususnya, kerengsaan haba, mekanikal atau kimia. Risiko penyakit meningkat dengan ketara oleh pengaruh serentak beberapa faktor tersebut. Sebagai contoh, leukoplakia esofagus dan rongga mulut sering dijumpai pada perokok yang "berniat jahat": membran mukus mereka kerap terdedah kepada kesan haba dan kimia resin nikotin dan asap rokok. [ 2 ]
Sekiranya kita melihatnya dengan lebih terperinci, sebab berikut boleh menyebabkan perkembangan leukoplakia esofagus:
- gangguan neurodystrophic yang menjejaskan tisu mukus;
- proses keradangan kronik kulit dan membran mukus, sistem pencernaan;
- kecenderungan genetik (yang dipanggil dyskeratosis "keluarga");
- hipovitaminosis vitamin A;
- involusi tisu mukus;
- gangguan hormon, ketidakseimbangan hormon yang berpanjangan atau teruk;
- luka berjangkit pada rongga mulut dan saluran penghadaman;
- pengaruh pekerjaan yang berbahaya, termasuk penyakit pekerjaan kronik;
- merokok, penyalahgunaan alkohol;
- makan makanan yang terlalu panas, terlalu banyak menggunakan perasa dan rempah ratus;
- penggunaan sistematik makanan kering, penggunaan biasa makanan kasar, kering;
- penyakit pergigian, kehadiran implan pergigian;
- masalah pergigian atau kehilangan gigi, yang menghalang anda daripada mengunyah makanan dengan betul;
- imuniti yang lemah secara patologi.
Faktor-faktor risiko
Orang yang berumur lebih dari 30 tahun boleh dianggap berisiko untuk leukoplakia esofagus. Pada zaman kanak-kanak, patologi berlaku lebih jarang.
Pakar mengenal pasti beberapa faktor yang boleh menyumbang kepada berlakunya gangguan ini:
- penyakit virus, pengangkutan jangkitan virus (khususnya, virus herpes, dll.);
- patologi berjangkit dan keradangan, terutamanya yang mempunyai kursus yang panjang atau kronik;
- kecederaan mekanikal, kimia atau haba yang kerap (prosedur gastroduodenoscopy yang kerap diulang, penggunaan makanan kering atau makanan panas yang terlalu kasar, minum cecair agresif – contohnya, alkohol yang kuat, dsb.);
- merokok sistematik;
- induksi muntah yang kerap (contohnya, dalam gangguan makan);
- kesan berbahaya profesional dan patologi (penyedutan wap kimia, habuk, bekerja dengan asid dan alkali);
- penyerapan vitamin terjejas, pengambilan vitamin yang tidak mencukupi ke dalam badan;
- kelemahan sistem imun yang tajam atau teruk (khususnya, pada pesakit HIV dan keadaan kekurangan imun yang lain);
- faktor keturunan (kehadiran patologi yang sama dalam saudara terdekat).
Sebagai tambahan kepada punca segera leukoplakia esofagus, doktor menyerlahkan kepentingan khusus faktor risiko yang dikaitkan dengan kecenderungan genetik, ciri individu dan gaya hidup pesakit. Pembetulan tepat pada masanya atau penghapusan faktor-faktor ini boleh menjadi langkah yang berkesan dalam mencegah patologi ini: perundingan sistematik dengan ahli terapi atau ahli gastroenterologi membantu pesakit bukan sahaja mengetahui lebih lanjut tentang kesihatan mereka, tetapi juga mengesan patologi seawal mungkin. Sekiranya perlu, doktor akan segera menetapkan prosedur diagnostik yang sesuai dan menjalankan rawatan yang disasarkan. [ 3 ]
Patogenesis
Pembentukan fokus patologi leukoplakia esofagus dipengaruhi oleh pelbagai faktor etiologi yang mempunyai kesan negatif pada tisu mukus dan badan secara keseluruhan. Walau bagaimanapun, mekanisme patogenetik penyakit ini belum dikaji dengan teliti: penglibatan interferon dan mediator imun lain dalam patogenesis tidak membuktikan kekhususan perkembangan leukoplakia.
Mungkin, di bawah pengaruh perengsa tertentu, ekspresi protein lekatan khusus untuk tisu epitelium terganggu. Ini membawa kepada peningkatan interaksi antara sel epitelium, yang mengaktifkan proses hiperdifferensiasi selular.
Ia berikutan bahawa keratinisasi yang berlebihan berlaku, fisiologi tidak normal, dan pada masa yang sama "kematangan" selular meningkat dengan penindasan apoptosis. Hasil daripada proses ini, sel-sel "berumur panjang" keratin "berikat" antara satu sama lain tidak mengelupas, dan lapisan hiperkeratotik padat terbentuk. [ 4 ]
Dari masa ke masa, akibat pelbagai pengaruh luaran, perubahan yang merosakkan berlaku pada tisu, yang membawa kepada peningkatan percambahan selular dalam lapisan basal. Perlu diperhatikan bahawa semua proses di atas berlaku tanpa pengaktifan kereaktifan imun, yang tipikal untuk leukoplakia. Memandangkan ini, rawatan patologi harus berdasarkan normalisasi interaksi antara sel.
Gejala leukoplakia esofagus
Bagi kebanyakan pesakit, leukoplakia esofagus disertai dengan penurunan ketara dalam kualiti hidup, dan risiko keganasan penyakit memberi kesan negatif kepada status psikologi umum pesakit.
Jenis utama leukoplakia esofagus ialah:
- leukoplakia rata atau sederhana esofagus;
- jenis penyakit ketuat;
- jenis erosif-ulseratif;
- leukoplakia lembut.
Leukoplakia mudah adalah yang paling biasa. Semasa pemeriksaan luaran, biasanya tidak mungkin untuk mengesan sebarang keabnormalan patologi. Tiada pembesaran nodus limfa berdekatan dengan palpasi. Semasa pemeriksaan pharynx, doktor memberi perhatian kepada membran mukus, yang biasanya cukup lembap, berkilat, dan merah jambu pucat. Apabila leukoplakia esofagus merebak ke pharynx dan rongga mulut, bintik-bintik cahaya terhad terbentuk yang mempunyai konfigurasi yang jelas, tanpa bonjolan (sejenis filem keputihan yang tidak boleh dipisahkan). Selalunya, zon keratosis merebak lebih jauh - ke permukaan dalaman pipi, bibir. Penting: bintik keputihan tidak boleh dibuang, walaupun dengan paksa.
Jenis verrucous leukoplakia esofagus boleh berkembang daripada jenis patologi yang mudah (rata). Pesakit mengadu rasa terbakar di belakang tulang dada, kerengsaan berterusan atau kekeringan di tekak, ketidakselesaan apabila menelan makanan (terutama apabila makan kering). Tiada kesakitan atau gejala lain dikesan. Semasa tinjauan pesakit, kehadiran tabiat buruk (merokok, penyalahgunaan alkohol), penyakit bersamaan sistem pencernaan, endokrin atau kardiovaskular didedahkan.
Jenis leukoplakia verrucous boleh berlaku dalam dua varian:
- leukoplakia plak esofagus (disertai dengan pembentukan lesi seperti plak putih);
- leukoplakia verrucous esofagus (ketumbuhan padat terbentuk seperti ketuat).
Adalah mungkin untuk melihat perubahan sedemikian dalam membran mukus hanya apabila melakukan endoskopi, atau apabila proses itu merebak ke bahagian belakang lidah dan permukaan sisinya, ke rongga mulut, proses alveolar, dan lelangit.
Dalam varian plak, fokus patologi adalah terhad, menonjol sedikit di atas permukaan mukosa, dan dicirikan oleh konfigurasi yang tidak teratur dan kontur yang jelas.
Dalam varian warty, tubercle muncul di atas membran mukus, padat, adalah mustahil untuk membentuk lipatan di atasnya. Warna ketinggian berbeza dari keputihan hingga kuning tua.
Jenis erosif leukoplakia esofagus dicirikan oleh pembentukan kecacatan dan retakan erosif, yang merupakan akibat daripada kekurangan rawatan varian mudah atau kutil patologi. Disebabkan oleh kerosakan tisu yang jelas, pesakit mengalami kesakitan, sensasi terbakar, pemadatan, dan tekanan. Kesakitan berlaku selepas terdedah kepada sebarang perengsa - khususnya, semasa makan dan minum. Pendarahan luka adalah mungkin.
Tanda-tanda pertama leukoplakia esofagus tidak sama pada semua orang. Selalunya, masalah itu muncul tanpa gejala yang jelas, kerana ia boleh wujud tanpa disedari selama bertahun-tahun.
Dalam kes lain, leukoplakia membuat dirinya dikenali melalui sensasi ketidakselesaan tertentu - contohnya, kesukaran menelan, sakit tekak dan rasa terbakar di belakang tulang dada, dsb. Walau bagaimanapun, tanda-tanda ini biasanya muncul pada peringkat penyakit yang agak lewat. [ 5 ]
Tahap
Tahap leukoplakia esofagus dan rongga mulut ditentukan oleh jenis penyakit:
- Pada peringkat pertama, filem cahaya muncul pada membran mukus, yang tidak boleh dikeluarkan dengan swab. Tanda-tanda patologi lain biasanya tidak hadir. Rawatan pada peringkat ini adalah paling berkesan, kerana hanya lapisan submukosa esofagus yang terjejas.
- Peringkat kedua dicirikan oleh penampilan tuberkel yang dibangkitkan, yang boleh merebak dan bergabung. Pada masa yang sama, nodus limfa terdekat boleh terjejas.
- Pada peringkat ketiga, kerosakan mikro dalam bentuk retakan atau hakisan terbentuk di kawasan tuberkel. Gejala tambahan yang menyakitkan muncul, seperti sakit, terbakar, diprovokasi oleh zarah makanan dan minuman yang masuk ke dalam luka. Terhadap latar belakang ketidakselesaan yang berterusan, keadaan psikoneurologi pesakit terganggu, kerengsaan dan insomnia berlaku. Penyempitan ketara lumen esofagus adalah mungkin.
Gambar klinikal pada satu atau satu lagi peringkat leukoplakia esofagus boleh nyata secara komprehensif dan tunggal, kerana ia bergantung kepada banyak faktor: kehadiran patologi lain, ciri-ciri individu pesakit, kelaziman proses penyakit, dan lain-lain. Oleh itu, jika ketidakselesaan berlaku semasa atau selepas makan, perundingan profesional dengan doktor profil yang sesuai diperlukan - khususnya ahli gastroenterologi.
Borang
Klasifikasi moden yang dibentangkan oleh Pertubuhan Kesihatan Sedunia membahagikan leukoplakia kepada bentuk homogen dan tidak homogen. Bentuk tidak homogen juga dibahagikan kepada jenis erythroplakia, nodular, berbintik dan berkutil.
Terdapat maklumat bahawa beberapa kes leukoplakia tidak homogen dalam setiap kes kedua adalah displasia epitelium dan mempunyai risiko keganasan yang tinggi.
Terdapat klasifikasi lain yang merangkumi konsep seperti "keadaan prakanser epitelium": ia termasuk erythroplakia dan leukoplakia. Menurut bahagian histologi ini, leukoplakia dibahagikan kepada hiperplasia epitelium fokal tanpa tanda-tanda atipikal sel, serta displasia rendah, sederhana dan teruk. Displasia pula dicirikan sebagai displasia intraepithelial skuamosa (mempunyai tiga darjah keterukan).
Klasifikasi yang ditentukan digunakan untuk penerangan patomorfologi dan tambahan diagnosis klinikal.
Komplikasi dan akibatnya
Sekiranya tiada rawatan yang diperlukan, atau dengan terapi leukoplakia yang tidak betul, proses patologi berkembang, pemadatan tisu berlaku, yang kemudiannya boleh mencetuskan penyempitan esofagus (stenosis berterusan lumen). Tanda-tanda biasa kemerosotan keadaan adalah:
- rupa serak, berdehit;
- batuk berterusan tanpa sebab yang jelas;
- sensasi berterusan badan asing di tekak;
- sakit, terutamanya apabila cuba menelan makanan.
Pesakit mula mengalami kesukaran untuk makan, menurunkan berat badan, menjadi mudah marah, tidur terganggu, dan kapasiti kerja berkurangan.
Walau bagaimanapun, akibat yang paling kompleks dan berbahaya dari leukoplakia esofagus mungkin merupakan proses tumor etiologi malignan. Selalunya, komplikasi berkembang pada latar belakang jenis kutil dan erosif-ulseratif penyakit ini. Dua bentuk kanser esofagus ditentukan:
- karsinoma sel skuamosa, yang berkembang daripada sel epitelium yang melapisi esofagus;
- adenokarsinoma yang berlaku di bahagian bawah esofagus.
Jenis proses malignan lain dalam esofagus agak jarang berlaku.
Tetapi pada peringkat awal perkembangan, leukoplakia bertindak balas dengan baik kepada terapi, yang dijalankan serentak dengan penghapusan kemungkinan faktor yang menjengkelkan, termasuk tabiat buruk.
Diagnostik leukoplakia esofagus
Diagnostik umum penyakit esofagus biasanya termasuk:
- pengumpulan anamnesis;
- pemeriksaan visual (pemeriksaan);
- esophagoscopy;
- elektrokardiografi (untuk diagnosis pembezaan sakit dada);
- Pemeriksaan sinar-X pada esofagus;
- esofagomanometri.
Ujian termasuk ujian darah dan air kencing am. Jika degenerasi malignan disyaki, ujian darah untuk penanda tumor boleh dilakukan - bahan yang dibentuk oleh sel tumor dan dirembeskan ke dalam cecair biologi. Penanda tumor paling kerap dijumpai dalam darah pesakit yang mengalami patologi onkologi. [ 6 ]
Diagnostik instrumental sentiasa berkesan apabila digunakan dalam kombinasi dengan kaedah diagnostik lain. Prosedur utama dianggap sebagai pemeriksaan endoskopik esofagus: endoskop lembut dimasukkan ke dalam rongganya, dengan bantuan pemeriksaan lengkap seluruh tisu mukus dilakukan, dan bahkan, jika perlu, biopsi diambil - sekeping tisu untuk analisis histologi.
Gambar endoskopik bergantung pada jenis leukoplakia esofagus:
- Dalam bentuk rata, acanthosis dengan perubahan proliferatif dalam lapisan basal dan spinous, serta displasia dengan dominasi parakeratosis diperhatikan dalam sel epitelium. Secara luaran, ini ditunjukkan oleh pembentukan bintik-bintik putih terhad yang kelihatan seperti filem terpaku.
- Dalam bentuk berkutil, tidak seperti bentuk rata, hiperkeratosis mendominasi. Pembesaran selular tipikal lapisan spinous dan basal diperhatikan, dengan latar belakang atypia dan polimorfisme yang sedikit. Dalam struktur asas, rangkaian kapilari mengembang, terdapat tanda-tanda penyusupan limfoid fokus dengan kehadiran beberapa eosinofil dan sel plasma. Ketinggian pelbagai bentuk dan saiz, padat, berwarna terang (dalam bentuk plak atau ketumbuhan berkutil) terdapat pada mukosa.
- Dalam bentuk erosif-ulseratif, semua tanda-tanda proses keradangan kronik dengan pembentukan penyusupan histiocytic-limfoid dikesan. Hiperkeratosis intensif berkembang pada lapisan epitelium yang rosak, displasia lapisan basal berlaku, dan fokus ulser muncul. Tisu di bawahnya tertakluk kepada penyusupan selular. Pemeriksaan endoskopik mendedahkan hakisan dan/atau keretakan, kadangkala berdarah. Fokus hakisan boleh mempunyai diameter dari satu milimeter hingga dua sentimeter. [ 7 ], [ 8 ]
Hiperplastik, parakeratotik, perubahan hiperkeratotik, peningkatan bilangan mitosis, kegagalan polariti basal, polimorfisme nuklear, keratinisasi selular, hiperkromatisme dan tanda-tanda lain dianggap oleh pakar sebagai keadaan prakanser. Nisbah triad yang tidak betul, termasuk aktiviti proliferatif, pembezaan selular dan proses anaplasia biokimia, dicatatkan. [ 9 ]
Diagnosis pembezaan
Jenis leukoplakia rata memerlukan pembezaan daripada kursus tipikal lichen planus, di mana struktur morfologi ciri ditemui, penyatuan simetri papul poligonal. Penyetempatan utama unsur-unsur patologi dalam lichen planus adalah zon retromolar dan sempadan labial merah.
Jenis tipikal leukoplakia dibezakan daripada hiperkeratosis terhad, di mana kawasan rata terbentuk, dipenuhi dengan sisik padat dan dikelilingi oleh ketinggian cahaya nipis.
Jenis leukoplakia verrucous dibezakan daripada jangkitan candidal. Penyakit ini dicirikan oleh kemunculan filem keputihan-kelabuan, dengan ketat "duduk" pada tisu mukus. Apabila cuba mengeluarkan filem secara paksa, permukaan ulser berdarah terang terserlah. Untuk diagnostik tambahan, analisis sitologi dilakukan.
Jenis leukoplakia erosif-ulseratif memerlukan pembezaan daripada jenis lichen planus yang serupa, di mana nodul kecil muncul di sepanjang tepi lesi patologi (ia mungkin juga terdapat pada kulit).
Di samping itu, penyakit ini harus dibezakan daripada manifestasi sifilis sekunder, kerosakan mekanikal kronik pada membran mukus dan esofagitis refluks, pembakaran kimia dan haba esofagus. Untuk mengenal pasti patologi ini, adalah penting untuk mempertimbangkan konfigurasi lesi, ketinggiannya di atas permukaan membran mukus, kehadiran bersinar, pemisahan zarah apabila mengikis, dan kehadiran perubahan latar belakang.
Ia tidak selalu mungkin untuk mendasarkan diagnosis pada pemeriksaan luaran dan pengumpulan anamnesis pesakit. Seseorang tidak sepatutnya melupakan variasi patologi seperti leukoplakia idiopatik esofagus, yang berkembang tanpa sebab yang jelas. Dalam kes ini, diagnostik pembezaan amat penting.
Tidak semua pakar menyedari keperluan untuk memisahkan konsep seperti leukoplakia esofagus dan rongga mulut: dalam banyak cara, istilah ini disalin. Dan dalam penyahkodan histologi, tanda pelaporan seperti "leukoplakia esofagus" mungkin tidak ada sama sekali: adalah lebih penting bagi doktor yang hadir untuk mengetahui sifat proses histologi - iaitu, akibatnya foci pemadatan terbentuk - akibat atrofi, edema, penyusupan, acanthosis kawasan epitelium superfisikal tengah. tisu epitelium esofagus. Maklumat mengenai kehadiran sel atipikal, displasia juga diperlukan. Untuk ini, perlu menggunakan pendekatan yang diperluaskan untuk memeriksa pesakit.
Siapa yang hendak dihubungi?
Rawatan leukoplakia esofagus
Leukoplakia esofagus paling berkesan dirawat dengan campur tangan pembedahan menggunakan nitrogen cecair, laser atau koagulator elektrik. Cryosurgery dianggap sebagai kaedah yang paling optimum, kerana ia mempunyai risiko minimum kambuh semula patologi.
Semasa rawatan, perlu menggunakan taktik yang komprehensif. Sebagai tambahan untuk mengusir fokus patologi, perlu menjalani kursus terapi antibiotik, serta mengikuti diet yang ketat untuk masa yang cukup lama dengan pengecualian lengkap minuman beralkohol, hidangan yang sukar dicerna, pedas, masam.
Secara umum, langkah rawatan untuk leukoplakia esofagus adalah tempatan dan umum.
Prasyarat untuk tindakan tempatan yang berkesan ialah peneutralan faktor yang merosakkan. Sebagai contoh, pesakit mesti berhenti merokok dan minum alkohol. Jika ini tidak dilakukan, penyakit ini bukan sahaja akan berkembang, tetapi risiko keganasan juga akan meningkat dengan ketara. Perkara penting lain termasuk pematuhan semua peraturan kebersihan mulut, langkah sanitasi tambahan, penggunaan ubat-ubatan, dan, jika perlu, bantuan pakar bedah.
Pakar mengamalkan kaedah kesan terapeutik yang berbeza pada kawasan yang terjejas dalam leukoplakia esofagus. Cara yang paling biasa dan boleh diakses dianggap sebagai aplikasi aplikator larutan minyak vitamin A kepada fokus patologi, serta penggunaan dalaman ubat gabungan Aevit (gabungan vitamin A dan E).
Rawatan radikal ditetapkan jika leukoplakia esofagus telah mencapai tahap kritikal, atau dalam kes di mana penggunaan ubat-ubatan tidak mempunyai kesan terapeutik yang diperlukan. [ 10 ]
Rawatan pembedahan melibatkan pemotongan kawasan yang terjejas menggunakan pisau bedah, sinar laser (CO2 atau helium-neon), electrocoagulator, cryodestructor. Beberapa kaedah pendedahan boleh digunakan. Walau bagaimanapun, rawatan sedemikian mempunyai kelemahannya: perubahan cicatricial terbentuk, tisu cacat, kapasiti fungsi esofagus terjejas. Pemulihan tisu biasanya panjang, tempoh purata epitelialisasi adalah kira-kira 2 bulan. Edema serous berkembang di kawasan yang dikendalikan, kudis basah terbentuk, dan aktiviti selular, proses metabolisme protein dan karbohidrat menjadi perlahan. Semua ini secara langsung menjejaskan tempoh tempoh penjanaan semula. Satu lagi perkara penting: walaupun campur tangan pembedahan tidak menjamin ketiadaan kambuh dan tidak mengurangkan kemungkinan mengembangkan tumor malignan. [ 11 ]
Teknik radikal lain juga digunakan, khususnya, ultrasound frekuensi rendah, rawatan fotodinamik berdasarkan pemusnahan terpilih tisu yang diubah menggunakan rangsangan unsur fotosensitif.
Adalah perlu untuk mengambil kira bahawa kemungkinan rawatan pembedahan adalah terhad: pertama sekali, ini merujuk kepada keanehan akses ke esofagus, trauma campur tangan, dll. [ 12 ]
Rawatan ubat leukoplakia esofagus
Untuk kegunaan dalaman, retinol, tokoferol dalam bentuk larutan minyak, dan vitamin kumpulan B (khususnya, riboflavin, 0.25 g dua kali sehari selama sebulan) ditetapkan.
Anda boleh menggunakan tonik am, perangsang biogenik, dan agen keratoplastik.
Aevit |
Ambil untuk masa yang lama, kira-kira 1.5 bulan, 1 kapsul setiap hari. Ulangi kursus rawatan - selepas 3 bulan. Kesan sampingan yang mungkin: keletihan, gangguan tidur, hilang selera makan. |
Plasmol |
Berikan subkutan 1 ml setiap hari atau setiap hari. Satu kursus rawatan memerlukan 10 suntikan. Sesetengah pesakit mungkin mengalami reaksi hipersensitiviti terhadap ubat (gatal-gatal, ruam, peningkatan suhu badan). |
Longidaza |
Ditadbir secara subkutan atau intramuskular dalam jumlah 3 ribu IU. Kursus ini memerlukan dari lima hingga 25 suntikan. Selang antara suntikan adalah 3-10 hari. Kursus ulangan mungkin dalam 2-3 bulan. Kesan sampingan yang mungkin: sakit di kawasan suntikan, sedikit kemerahan pada kulit. |
Lavomax (Tiloron) |
Dua hari pertama diambil pada 125 mg sekali sehari, dan kemudian pada 125 mg setiap hari. Ubat ini mempunyai kesan imunomodulator dan antivirus. Sesetengah pesakit mungkin mengalami alahan terhadap komponen ubat. |
Solcoseryl |
Digunakan untuk infusi intravena dengan larutan natrium klorida atau glukosa 5%. Dos dan kekerapan pentadbiran ditentukan oleh doktor yang hadir. Kesan sampingan sangat jarang berlaku, sakit sedikit di kawasan suntikan mungkin. |
Jumlah terapi ditentukan oleh doktor yang hadir, bergantung kepada bentuk leukoplakia esofagus, saiz lesi dan kadar perkembangan proses penyakit. Vitamin A diambil secara lisan dalam bentuk larutan minyak 3.4% retinol asetat atau 5.5% retinol palmitat, 10 titis tiga kali sehari selama 6-8 minggu. Kursus rawatan diulang setiap 4-6 bulan.
Rawatan fisioterapi
Kaedah fisioterapeutik termasuk penghapusan zon leukoplakia esofagus menggunakan diathermocoagulation atau cryodestruction. Diathermocoagulation dilakukan secara berselang-seli, sehingga zon hiperkeratosis terkoagulasi sepenuhnya. Proses penyembuhan berlangsung 1-1.5 minggu.
Cryodestruction kini digunakan secara aktif dalam terapi kompleks keadaan prakanser. Prosedur ini hampir tidak mempunyai kontraindikasi, ia juga boleh ditetapkan kepada pesakit yang mengalami patologi sistemik yang kompleks. Semasa pemusnahan krio, pembekuan sentuhan boleh digunakan di kawasan yang sukar diakses melalui pembedahan. Penunjuk pendedahan suhu ialah 160-190 ° C, tempoh 1-1.5 minit. Tempoh penyahbekuan adalah kira-kira tiga minit, tempoh penyembuhan adalah sehingga 10 hari.
Rawatan fotodinamik pesakit dengan leukoplakia esofagus dianggap sebagai salah satu kaedah yang paling maju. Ia melibatkan penggunaan fotosensitizer ke kawasan yang diubah secara patologi. Semasa pendedahan cahaya kepada gelombang dengan panjang tertentu (mengikut had penyerapan pewarna), kepekatan molekul tenaga berlaku. Apabila dilepaskan, ia menjejaskan peralihan oksigen molekul dari persekitaran luaran ke dalam bentuk aktif yang tidak stabil - khususnya, ke dalam oksigen singlet, yang mampu memusnahkan sel mikrob. Ini adalah teknik fisioterapeutik yang agak baru, yang belum tersedia di semua institusi perubatan.
Rawatan herba
Kaedah tradisional rawatan untuk leukoplakia esofagus tidak selalu sesuai dan berkesan. Penggunaannya dibenarkan hanya selepas kelulusan daripada doktor yang merawat. Hakikatnya ialah penggunaan tumbuhan ubatan yang tidak tepat pada masanya dan tidak betul boleh memburukkan lagi perjalanan proses patologi, memburukkan lagi masalah yang ada dengan saluran gastrousus, dan menyebabkan perkembangan komplikasi.
Sementara itu, resipi rakyat berikut digunakan paling berjaya untuk leukoplakia esofagus:
- Hemlock. [ 13 ] Perbungaan tumbuhan dihancurkan, longgar dituangkan ke dalam balang setengah liter ke bahagian atas, diisi dengan vodka dan ditutup dengan penutup. Simpan di dalam peti sejuk selama tiga minggu. Kemudian tincture ditapis dan diambil mengikut skema berikut: hari pertama, ambil 2 titis tincture dalam 150 ml air, kemudian dos produk meningkat setiap hari dengan satu titis, membawanya kepada 40 titis setiap dos. Selepas ini, jumlah produk dikurangkan lagi, kepada 2 titik asal.
- Penyerapan jarum pain. Kumpulkan jarum pain segar, masukkan ke dalam termos dan tuangkan air mendidih ke atasnya (130 g jarum setiap 500 ml air mendidih). Infus selama 8 jam (optimum biarkan semalaman). Kemudian tapis ubat dan mula mengambilnya, minum beberapa teguk pada siang hari dalam beberapa pendekatan. Adalah dinasihatkan untuk menyediakan infusi segar setiap hari.
- Jus lobak merah dan ubi bit. Sediakan dan minum jus lobak merah dan ubi bit yang baru diperah setiap hari (kira-kira 50:50), semasa perut kosong, sejam sebelum makan, 150 ml.
Ubat tradisional paling baik digunakan sebagai tambahan kepada kaedah rawatan tradisional. Anda tidak seharusnya bergantung semata-mata pada resipi tradisional, terutamanya apabila ia datang ke peringkat lanjut leukoplakia esofagus.
Pencegahan
Pencegahan perkembangan leukoplakia esofagus melibatkan berhenti merokok, minum alkohol, mengehadkan makanan pedas dan masam dalam diet, kerap melakukan prosedur kebersihan untuk membersihkan rongga mulut, dan rawatan tepat pada masanya untuk sebarang patologi saluran pencernaan. Set langkah yang disenaraikan ditambah dengan penggunaan jangka panjang larutan minyak vitamin A atau persediaan vitamin lain:
- Aevit adalah kompleks penyelesaian minyak vitamin A dan E;
- Asepta ialah gabungan kompleks vitamin, kalsium karang, koenzim Q10, dan ekstrak tumbuhan.
Ekstrak herba perubatan dan minyak pati asal semula jadi mempunyai kesan positif terhadap keadaan rongga mulut dan seluruh badan. Adalah disyorkan untuk menggunakan ubat gigi berkualiti tinggi dengan kesan antibakteria, yang memberikan perlindungan membran mukus daripada bakteria patogen dan tidak mempunyai kesan negatif terhadap mikroflora yang bermanfaat.
Ia berguna untuk kerap membilas mulut anda dan minum teh herba berdasarkan chamomile, sage, calendula, dan tumbuhan lain dengan sifat anti-radang dan regeneratif.
Ekstrak buckthorn laut dan minyak pati geranium dianggap sebagai langkah pencegahan yang sangat baik. Produk ini membantu mengekalkan keadaan normal mukosa esofagus dan juga mempunyai sifat antiseptik yang agak kuat.
Ramalan
Rawatan untuk leukoplakia esofagus dijalankan menggunakan pelbagai kaedah. Dalam kes ringan, terapi konservatif berdasarkan pengambilan vitamin larut lemak (khususnya, vitamin A), serta menguatkan pertahanan semula jadi badan, boleh digunakan. Perjalanan patologi itu sendiri tidak dapat diramalkan dan individu untuk setiap pesakit: sesetengah pesakit hidup dengan peringkat awal penyakit sehingga akhir hayat mereka, tanpa mengadu ketidakselesaan atau kemerosotan keadaan mereka. Dan pada pesakit lain, kanser sel skuamosa mungkin berkembang dalam masa setahun.
Sekiranya terdapat kecurigaan bahawa terapi konservatif tidak berkesan, doktor menetapkan campur tangan pembedahan dengan penyingkiran fokus patologi dan pemeriksaan histologi menyeluruh mereka.
Tanpa rawatan, risiko mengembangkan patologi malignan meningkat dengan ketara. Itulah sebabnya leukoplakia esofagus diklasifikasikan sebagai keadaan prakanser. Terutama berbahaya dalam pengertian ini adalah jenis leukoplakia ulseratif dan ketuat, serta penyebaran patologi ke kawasan lidah.

